Publicidade
Muito utilizada na fase mais aguda da pandemia de Covid-19, o atendimento realizado por meios virtuais pelos médicos e outros profissionais da saúde caiu na graça dos brasileiros – que consultam do nutricionista ao cirurgião plástico, passando pelo endocrinologista, pediatra e cardiologista.
A consultora de comunicação Raíza Dias, 32, aderiu ao teleatendimento médico na operadora de plano de saúde durante a pandemia e segue até hoje usufruindo da modalidade. “Eu estava, no segundo ano da pandemia, querendo fazer meu check up anual de saúde para ver como estavam as coisas, e a primeira consulta que eu marquei foi com endocrinologista para ver se estava tudo bem com as taxas e vitaminas”, relata.
Ela diz que achou a experiência satisfatória pela facilidade proporcionada, já que não precisou se deslocar à clínica, além de ser uma consulta “rápida e objetiva”, com o fornecimento de receitas e pedidos de exames pelo meio virtual.
Continua depois da publicidade
Outra vantagem observada por ela é a maior “agilidade” no atendimento com o especialista desejado, que costuma demorar em média 15 dias para uma vaga na agenda virtual – metade do tempo para conseguir uma visita presencial.
A única queixa de Raíza é sobre o dia em que passou mal e não se sentiu confortável em resolver o problema à distância. “Achei ruim porque a médica precisava me examinar, tanto que depois eu acabei indo consultar um médico presencialmente mesmo. Mas, para consultas de rotina e até mesmo para retorno de exames, achei muito bom, porque o aplicativo do plano de saúde permite anexar documentos para o médico analisar onde está”, continua.
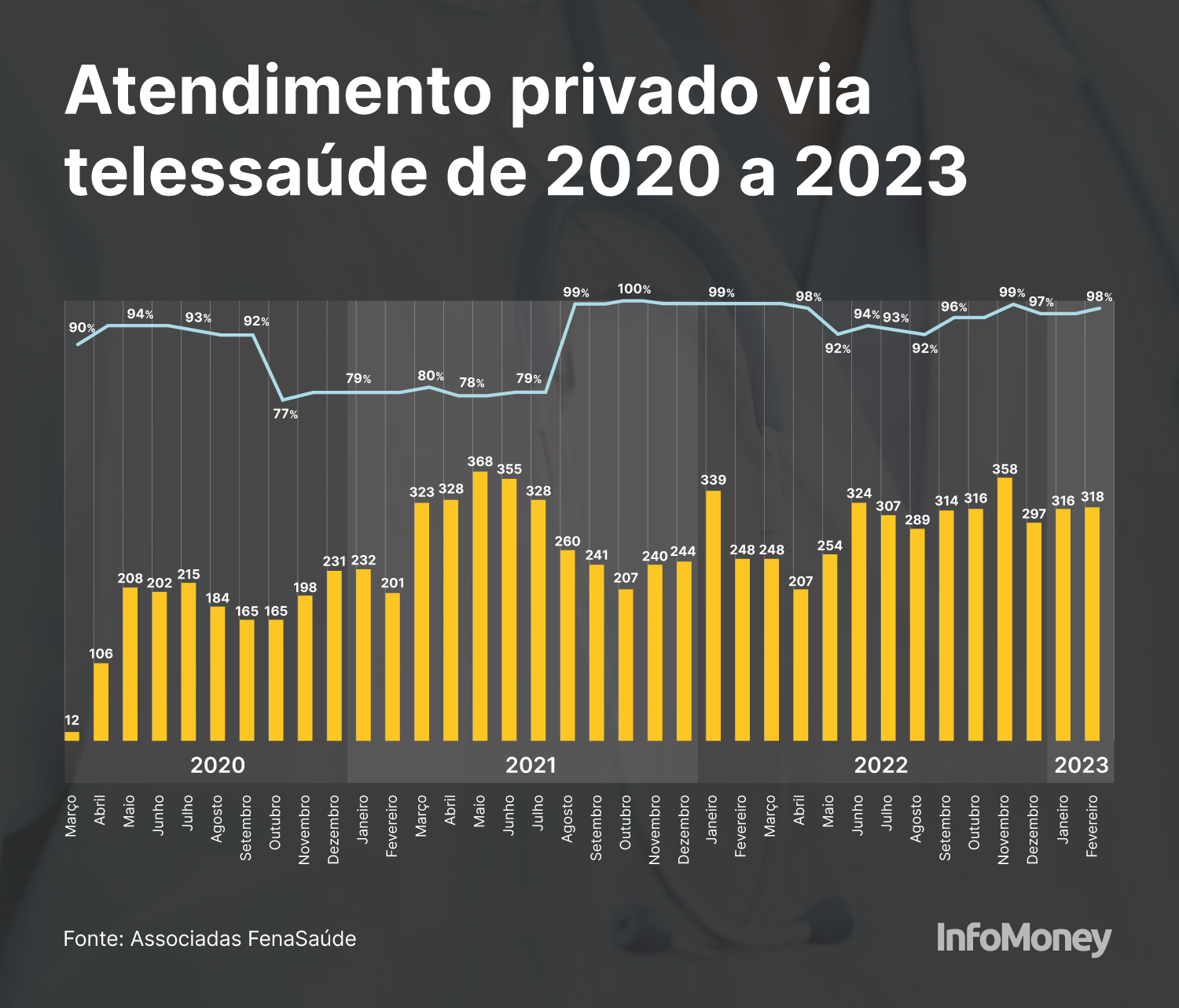
Para se ter uma ideia da quantidade de teleatendimentos efetuados, de acordo com dados da Federação Nacional de Saúde Suplementar (FenaSaúde), entidade que representa 13 grupos de operadoras de planos de saúde, de março de 2020 a fevereiro de 2023 foram mais de 9,2 milhões de consultas de telessaúde realizadas pelas empresas associadas (veja mais no gráfico abaixo).
Publicidade
Segundo os especialistas consultados pela reportagem, a modalidade foi uma importante aliada no período da pandemia, já que permitiu o atendimento de pacientes por profissionais de saúde em regiões com poucos médicos.
“A telessaúde aproxima os brasileiros do cuidado com a saúde em um país onde a distribuição geográfica dos médicos não é homogênea. Emerge, pois, como importante instrumento de democratização do acesso à saúde. Basta lembrar que mais de 50% dos médicos do país atuam nos estados do Sudeste, enquanto na região Norte estão apenas cerca de 5%. Embora não seja uma solução por si só, a telessaúde é mais uma oportunidade para ampliar e difundir o acesso à saúde no país”, acrescenta a representante das operadoras de saúde.
Legislação
A telemedicina foi possibilitada por meio da lei nº 13.989, de abril de 2020. Atualmente, o atendimento virtual realizado pelos profissionais da saúde – não somente os médicos (nomeada “telessaúde”) – é autorizada e disciplinada em todo o território nacional pela lei nº 14.510, de dezembro do ano passado, revogando a lei de 2020.
Continua depois da publicidade
Para José Cechin, superintendente executivo do Instituto de Estudos de Saúde Suplementar (IESS), a regulamentação da modalidade trouxe mais segurança aos profissionais de saúde e aos pacientes ao estender ao atendimento virtual as mesmas regras das consultas presenciais.
A prática da telemedicina é a prática da medicina. O médico que diagnostica e prescreve por telemedicina assume toda a responsabilidade como se tivesse fazendo atendimento presencial. Toda teleconsulta tem que ser registrada em prontuário e guardada num sistema eletrônico que seja íntegro e garanta a inviolabilidade [das informações]”, acentua Cechin.
Na avaliação dele, são essas as duas principais mudanças que ocorreram desde 2019, quando o IESS realizou um estudo para analisar as experiências que alguns países tiveram na utilização da telemedicina em diversas áreas. Na época, a modalidade no Brasil era restrita a programas que relacionavam médicos com outros médicos ou médicos com profissionais de saúde (teleconsultoria), pois a teleconsulta (interação remota entre profissional de saúde e paciente) não era regulamentada.
A conclusão do estudo foi que diante de resultados positivos de experiências internacionais e considerando as limitações e dificuldades enfrentadas pelos países, o sistema de saúde brasileiro deveria analisar os potenciais da telemedicina, já que possuía características que tornavam benéfica a sua aplicação. Entre elas, a extensão territorial envolvendo enormes distâncias, além da precariedade e do custo relativamente alto de transportes.
Publicidade
Falando em experiências internacionais, o atendimento por telemedicina é um bom recurso até para os brasileiros que estão temporariamente fora do país. Foi o caso da jornalista Flávia Costa, 37, que hoje faz intercâmbio em Dublin, na Irlanda. Ela relata que no início do mês decidiu utilizar o benefício da consulta online disponibilizada pela cartão de crédito para o atendimento médico devido a uma tosse insistente. “Eu tive uma crise de tosse que não passava. Como aqui a venda de remédios é muito controlada, e a consulta presencial é uma fortuna, já que tinha a possibilidade da consulta virtual, fui nela primeiro e deu certo. Fiz uma consulta online com uma médica de Lisboa, que me receitou remédios que eu não conseguiria comprar aqui sem a receita médica”, conta, informando ainda que somente assim foi possível curar a tosse que era alérgica.
E não só o sistema privado, mas também o público vem ampliando uso da telemedicina. Dez municípios de difícil acesso dos estados de Pará e Amazonas vêm utilizando a modalidade para contornar as longas horas de barco gastas para conseguir um atendimento médico presencial. A fibra óptica, que está sendo instalada no Norte, promete levar conexão 5G e expandir as consulta e diagnósticos remotos aos moradores da região.
Qual o direito do usuário?
O atendimento remoto representa uma facilidade para o usuário da saúde suplementar. Contudo, é preciso ficar alerta.
Qualquer oferta de planos de saúde deve assegurar aos beneficiários as coberturas assistências obrigatórias incluídas no Rol de Procedimento, de acordo com a segmentação (ambulatorial, ambulatorial + hospitalar, ambulatorial + hospitalar com obstetrícia), sendo de livre escolha do consumidor a utilização da modalidade de atendimento por telemedicina ou presencial. A operadora não pode impor ao consumidor qualquer tipo de restrição, caso a opção seja pelo atendimento presencial”, indica o Procon-SP.
O órgão de defesa do consumidor orienta ainda que na oferta de serviço de atendimento remoto, as operadoras devem, juntamente com os profissionais credenciados, “garantir condições adequadas para o atendimento dos beneficiários” – como assegurar a proteção de dados pessoais, nos termos da Lei Geral de Proteção de Dados Pessoais (LGPD).
Com a regulamentação da modalidade, a Agência Nacional de Saúde Suplementar (ANS) também vem se adaptando para acompanhar a prática de mais perto. Consultada pela reportagem sobre o monitoramento de atendimentos realizados virtualmente por empresas da saúde suplementar, a ANS esclareceu que em maio de 2023 lançou uma nova versão no Padrão TISS (Troca de Informação da Saúde Suplementar) – sistema que padroniza e uniformiza a troca de informações entre as operadoras de saúde e a reguladora – para registrar os atendimentos de telessaúde.
Com isso, a partir dessa data, “todas as guias passaram a contemplar o tipo de atendimento por telessaúde, o que permitirá que a ANS receba a totalidade dessas informações”. Os dados anteriores a 2023 podem não ser tão precisos, mas já dá para ter uma ideia das especialidades mais buscadas para atendimento virtual.
| Especialidade | 2022 | 2021 | 2020 |
| 1. Médico clínico | 885.152 | 656.959 | 177.133 |
| 2. Médico de família e comunidade | 612.505 | 101.490 | 14.968 |
| 3. Psicólogo clínico | 463.720 | 352.600 | 80.724 |
| 4. Médico generalista | 180.990 | 106.549 | 18.702 |
| 5. Pediatra | 128.232 | 97.186 | 21.749 |
| 6. Cardiologista | 51.876 | 20.260 | 10.701 |
| 7. Endocrinologista | 50.793 | 30.013 | 12.894 |
| 8. Cirurgião Plástico | 40.939 | 15.057 | 255 |
| 9. Enfermeiro | 31.327 | 46.003 | 36.616 |
| 10. Nutricionista | 16.364 | 16.978 | 7.841 |
Fonte: ANS
A agência reguladora do setor informou ainda que “antes de 2020, por não haver regulamentação sobre os atendimentos realizados remotamente, a ANS não possui dados qualificados sobre telessaúde. Já os dados de 2023 ainda estão sendo recepcionados e qualificados”.
Também dá para ter uma noção dos usuários que não se sentiram satisfeitos com o atendimento virtual. A ANS salienta que “nos seus sistemas não há um subtema específico para identificar reclamações registradas quanto à teleconsulta/teleatendimento”, mas providenciou uma busca no sistema por palavras-chave relacionados, encontrando os seguintes dados da evolução de reclamações por ano: passou de 26 em 2017 para os atuais 947, levando em consideração somente os registrados até metade do ano.
| Ano | Quantidade de reclamações |
| 2017 | 26 |
| 2018 | 40 |
| 2019 | 33 |
| 2020 | 990 |
| 2021 | 1087 |
| 2022 | 1445 |
| 2023* | 947 |
| Total | 4.568 |
Fonte: ANS/SIF Consulta – (*) até 19/07/2023
“Vale ressaltar que as reclamações que estão em análise têm como base os relatos dos beneficiários ao cadastrar suas demandas na ANS, sem o exame de mérito sobre eventual infração da operadora de planos de assistência à saúde à Lei 9.656/1998 e seus normativos ou aos termos contratuais. A identificação de possíveis condutas infrativas só é feita após a análise individual das demandas”, pontua a ANS por meio da assessoria de imprensa.
A ANS é o principal canal de recebimento de demandas de usuários de planos de saúde no país e atua na intermediação de conflitos entre beneficiários e operadoras, por meio da Notificação de Intermediação Preliminar (NIP). Esta é uma ferramenta criada para agilizar a solução de problemas relatados pelos consumidores e que conta com mais de 90% de resolutividade, de acordo com dados da agência.
Pela NIP, a reclamação registrada nos canais de atendimento da Agência é automaticamente enviada à operadora responsável, que tem até cinco dias úteis para resolver o problema do beneficiário, nos casos de não garantia da cobertura assistencial, e até 10 dias úteis em casos de demandas não assistenciais. Se o problema não for resolvido pela NIP, poderá ser instaurado processo administrativo sancionador, que pode resultar na imposição de uma série de sanções à operadora, destacando-se dentre elas a aplicação de multa.
Na tabela abaixo é possível observar os índices anuais de resolutividade da NIP especificamente nessas reclamações até agosto de 2022 (período qualificado pela área técnica até a presente data).
| Ano | Taxa de resolutividade |
| 2017 | 92% |
| 2018 | 88,57% |
| 2019 | 96,97% |
| 2020 | 92,64% |
| 2021 | 92,09% |
| 2022 | 91,29% |
Fonte: ANS
Os usuários que enfrentam problemas de atendimento devem procurar, inicialmente, a própria operadora. Caso o problema não seja resolvido, a reclamação formal pode ser registrada junto à ANS, por meio dos canais de atendimento:
· Formulário eletrônico;
· Central de atendimento para deficientes auditivos: 0800 021 2105;
· Atendimento presencial nos núcleos da ANS;
· Atendimento telefônico gratuito: 0800 701 9656.




You must be logged in to post a comment.